「メガネやコンタクトなしで、朝起きた瞬間からクリアに見たい」 そんな願いを叶える手段として、レーシックは世界中で最も実績のある視力回復手術です。
しかし、一言でレーシックと言っても、昔ながらの方法と、最新の光学技術を駆使した方法では、術後の「見え方の質」に雲泥の差があります。 本記事では、手術の仕組みはもちろん、「なぜクリニックによって費用が全然違うのか(費用の裏側)」や、最新技術「SightMap(サイトマップ)」、そして「40代以降の手術で知っておくべき老眼の話」まで、眼科専門医が包み隠さず解説します。
レーシックとは?仕組みと適応

手術の基本原理
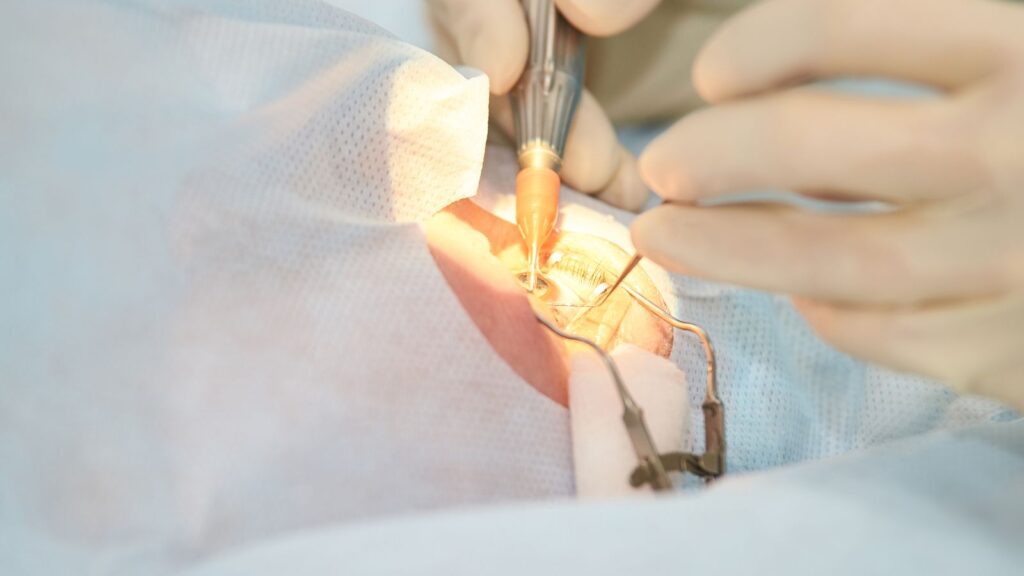
レーシック(LASIK)は、角膜に「エキシマレーザー」を照射して形状を整え、屈折異常(近視・遠視・乱視)を矯正する手術です。
光が網膜上に正しく焦点を結ぶよう、角膜の形状を再設計。近視は中央を平坦化、遠視は周辺を削って中央を盛り上げ、乱視は方向に応じて非対称に削ります。
- フラップ作成: フェムトセカンドレーザーで角膜の表面に薄いフタ(フラップ)を作ります。
- 屈折矯正: フラップをめくり、その下の角膜実質層をエキシマレーザーで削ります。
- 復位: フラップを元に戻して終了。縫合は不要で、自然に吸着します。
この「フラップ」があるおかげで、痛みが少なく、翌日から仕事復帰できるほどの即効性(回復の早さ)が最大の特徴です。
適応条件
| 屈折異常 | 推奨範囲 | 備考 |
|---|---|---|
| 近視 | -1D 〜 -8D | -8Dを超えると矯正誤差や視力戻りのリスクが上昇 |
| 遠視 | +1D 〜 +3D | 術後に視力が不安定になることがある |
| 乱視 | ±3.0D程度まで | 3Dを超えると矯正の限界がある |
※角膜厚:十分な厚みが残せることが非常に重要です。
【重要:年齢による適応の方針】 EGEN Vision Clinicでは、18歳〜40代の方まで幅広く適応としています。 ただし、40歳前後(プレ老眼世代)の手術については、慎重なシミュレーションが必要です。
40代の方がレーシックで遠くを完璧に見えるようにすると、その反動で「手元が見えにくい(老眼)」を急激に自覚してしまうリスクがあるためです。 そのため当院では、40代以降の方には「老眼に備えた見え方の設計(あえて少し近視を残すなど)」をご提案し、ご納得いただいた上で手術を行っています。
「ただ見える」だけじゃない。見え方の質を決める「照射設計」
レーシックの結果を左右するのは、「どう削るか(照射プロファイル)」という設計図です。 当院では、単に視力検査の数値(視力1.2など)を目指すだけでなく、「夜間の見やすさ」や「景色の鮮明さ(コントラスト)」を追求するために、以下の最新技術を採用しています。
① トポガイド(Topography-guided LASIK)
角膜の表面は、誰しも完全な球体ではなく、微妙な凹凸(ゆがみ)があります。 トポガイドは、角膜の地形図(トポグラフィ)を22,000点以上解析し、角膜由来の微細なゆがみ(不正乱視)をなめらかに整える方式です。
- メリット: 不正乱視の矯正に強く、ハロー・グレア(光のにじみ)の軽減に効果的。
② SightMap(サイトマップ)※当院標準
これが現在のレーシックの到達点(最高峰)とも言える技術です。 角膜だけでなく、眼の中のレンズ(水晶体)や眼球全体のゆがみを3Dで解析し、「レイトレーシング(光線追跡法)」という技術を用いて最適な照射パターンを設計します。
- レイトレーシングとは? AIのようなブラックボックスではなく、物理光学に基づいた技術です。眼の中を通る2,000本以上の光の進み方をコンピューターでシミュレーションし、個人の眼の形に合わせて「光が網膜の一点に集まる」ように完璧な計算を行います。
- メリット: 「角膜」+「眼球全体」のゆがみをトータルで補正(全眼球収差補正)。
- 結果: 従来のレーシックでは取りきれなかった微細な高次収差まで補正できるため、「HD画質のようなクッキリとした見え方」が期待できます。
当院では、このSightMapによる精密設計を標準採用しています。
トポガイドレーシック・SMILE pro・ICL徹底比較

視力矯正にはレーシック以外にも複数の選択肢があります。代表的なのはSMILE(スマイル)、ICL(眼内コンタクトレンズ)、そしてLASIK(レーシック)です。それぞれ仕組みや適応、術後の特徴が大きく異なり、「どれが優れているか」ではなく自分の目の状態やライフスタイルに合った方法を選ぶことが大切です。以下では3つの術式を比較し、メリット・注意点を詳しくまとめます。
代表的な術式と特徴
| 比較項目 | トポガイドLASIK レーシック | SMILE pro スマイルプロ | ICL 眼内レンズ |
| 仕組み | フラップを作り角膜を削る | 小切開から組織を抜く | 眼内にレンズを入れる |
| 得意なこと | 見え方の「質」の追求 乱視・不正乱視の矯正 | 強度の維持 ドライアイ軽減 | 強度近視への対応 角膜を削らない |
| 回復の早さ | ◎ 翌日からクリア | 〇 翌日〜1週間ほど | ◎ 翌日からクリア |
| ドライアイ | △ 一時的に出やすい | ◎ 少ない | ◎ 少ない |
| 衝撃への強さ | 〇 強い衝撃でズレる可能性 | ◎ 非常に強い(格闘技可) | ◎ 強い |
| 再手術 | ◎ 調整しやすい | △ 難しい | 〇 レンズ入れ替え等 |
LASIKが向いている人: 見え方の質(鮮明さ)にこだわりたい、乱視が複雑な方。
SMILEが向いている人: ドライアイが心配、激しいスポーツをする方。
ICLが向いている人: -8D以上の強度近視、角膜が薄くてレーザーが打てない方。
レーシックの費用はなぜこんなに違う?
~「格安」と「適正価格」のカラクリ~

レーシックは自由診療のため、公的医療保険は適用されません。しかし、手術にかかる費用は決して一律ではなく、術式・クリニック・アフターケアの内容によって幅があります。ここでは平均的な費用、保証制度、税制上の優遇措置まで詳しく解説します。
費用の目安
インターネットで検索すると、「両眼7万円〜」という広告もあれば、「両眼50〜60万円」というクリニックもあり、あまりの価格差に驚かれると思います。 「高い方がボッタクリなの?」「安いと危険なの?」 この疑問にお答えするために、価格差が生まれる「決定的な理由」を解説します。
① 「金属の刃(カッター)」か「レーザー」か
最も価格に影響するのが、角膜のフタ(フラップ)を作る方法です。
- マイクロケラトーム(金属の刃):【格安の理由】 カンナのような金属の刃で角膜をスライスする旧式の方法です。 機器が安価なため手術費用を安く(数万円〜)抑えられますが、切り口が不揃いになったり、トラブルのリスクがレーザーに比べて高くなります。 ※現在、安全性を重視するクリニックではほとんど行われていません。
- フェムトセカンドレーザー:【標準〜】 コンピューター制御のレーザーでフラップを作ります。 均一で精度の高いフタが作れるため、安全性が格段に高いのが特徴です。
【注意点】 「格安」の広告を見て来院したら、「それは刃を使う手術です。安全なレーザーにするならプラス〇〇万円です」と案内されるケースも少なくありません。表示価格だけで判断せず、「何を使う手術なのか」を確認することが大切です。
② レーザー機器の「質」と「専用性」
同じ「フェムトセカンドレーザー」でも、機種によって性能が異なります。
- 白内障手術用レーザーの流用(LenSxなど): 本来は白内障手術のために設計されたレーザーを、レーシックに応用しているケースです。汎用機であるためコストを抑えられますが、レーシック専用機に比べると時間がかかり、角膜への負担がやや大きくなる傾向があります。
- 角膜手術専用レーザー(FS200 / VisuMax800など): 角膜の手術(レーシック)のためだけに開発された最高峰の機種です。照射スピードが圧倒的に速く、眼へのダメージを最小限に抑えます。 当院では、世界最速クラスの専用機「WaveLight FS200」を全症例で使用しています。
③ 医療費控除で実質負担は下がる
レーシックは自由診療ですが、医療費控除の対象になります。 確定申告を行うことで、所得税や住民税が戻ってくるため、実質の負担額は表示価格よりも下がります。
【例:年収500万円の方が40万円の手術を受けた場合】 概算で約10万円〜12万円程度(所得税還付+住民税減額)の節税効果が期待できる場合があります。 つまり、実質の負担額は30万円弱になる計算です。 ※個人の条件により異なりますので、詳細は税務署や税理士にご確認ください。
当院の考え方
EGEN Vision Clinicの料金は、「マイクロケラトームなどの旧式機器は一切使わず、全てフェムトセカンドレーザー(FS200)を使用」し、さらに「SightMapによる最高峰のカスタム照射」を標準としたパッケージ価格です。 「安さ」で釣るのではなく、「一生の安全と見え方の質」に対して適正な価格をご提示しています。日本国内ではレーシックの総額は両眼でおおよそ30〜50万円が中心ですが、使用する機器や追加オプションによって20〜70万円と差があります。
| 術式 | 両眼費用の目安 | 特徴・追加費用例 |
|---|---|---|
| スタンダードLASIK | 20〜35万円 | もっとも一般的。保証期間1〜3年が多い |
| トポガイドLASIK | 35〜50万円 | 高次収差補正対応。ナイトビジョン重視の方向け |
| SightMap補正併用 | 40〜60万円 | 眼球全収差補正の最新方式 |
| ICL(参考) | 50〜90万円 | レンズ代が高額。検査・長期管理費含む |
| SMILE | 50〜70万円 | フラップなし術式。再手術時は追加費用 |
追加費用に注意!
- 再手術(エンハンスメント)料金
- 点眼薬・検診料
- 角膜強化(クロスリンキング)などオプション
クリニックによって「保証込みのパッケージ料金」と「術後診療を別途請求」の二通りがあり、初期費用だけで比較しないことが重要です。
★EGEN Vision Clinicでは…
・すべての術式でフェムトセカンドレーザー(FS200)を使用
・術後1か月までの診察費用、点眼薬を手術費用に含みます
・精密な術前検査・照射設計(Sightmap)も標準に含まれます
レーシックは平均30〜50万円前後と高額に見えますが、コンタクトや眼鏡の維持費を長期で考えると10年程度で元が取れる場合もあります。重要なのは「価格の安さ」ではなく、術後フォローと保証体制まで含めた総合的なコストを把握することです。
メリットとデメリット

レーシックは、正しく適応を見極めて受ければ長期的に安定した裸眼生活を実現できる視力矯正手術です。一方で、目にレーザーを照射する以上、リスクや限界がまったくないわけではありません。ここでは、手術を検討する際に知っておきたい主なメリットとデメリットを詳しく整理します。
メリット ― 裸眼生活でQOLが大きく向上
1. 眼鏡やコンタクトの煩わしさから解放
手術翌日から多くの人が1.0以上の裸眼視力を得られ、朝起きてすぐに鮮明な景色を見られる快適さは大きな魅力です。旅行やスポーツ、突然の雨など、日常の小さなストレスが減り、生活の自由度が高まります。
2. コンタクトレンズ関連トラブルを回避
長年コンタクトを使用すると、角膜炎・ドライアイ・レンズ汚染などのリスクが避けられません。レーシック後はこれらの心配が不要になり、目の健康維持にもつながります。
3. 長期的には費用回収の可能性
コンタクトレンズやケア用品の年間コストは数万円に及びます。レーシック費用は両眼30〜50万円が相場ですが、10年ほどでコンタクト・眼鏡の維持費を上回るケースが多く、長期的には経済的メリットも期待できます。
デメリット・注意点 ― “完全にリスクゼロ”ではない
1. ドライアイ・夜間ハロー・グレア
術後しばらくは角膜神経が一時的に切断されるため、涙液の分泌が減りドライアイ症状が出ることがあります。夜間にライトがにじむ「ハロー」や強いまぶしさ「グレア」も典型的ですが、多くは数か月〜1年で軽快します。
2. 稀に起こる心理的違和感や神経性疼痛
見え方の微妙な変化に敏感な人では「視覚過敏」や「神経痛様の違和感」が続くことがあります。身体的損傷がないにもかかわらず慢性的な不快感が生じるケースもごく稀に報告されており、術前カウンセリングでの体質・既往歴の確認が重要です。
レーシックは高い満足度と安全性が実証されていますが、ドライアイや夜間視力の変化など一時的・稀なリスクは避けられません。「裸眼で過ごしたい」という希望だけで即決せず、自分の目の状態やライフスタイル、将来の疾患リスクまで考え、医師と十分に相談して判断しましょう。
手術の流れと所要時間

レーシックは「眼の手術」と聞くと大がかりに感じますが、実際の施術時間は非常に短く、来院から帰宅まで約1時間半程度で終わります。ここでは、初診から当日の手術、術後のフォローまでを時系列で詳しく解説します。全体像を知っておくことで、当日の不安を大きく減らせます。
施術当日までの準備
- 術前検査:視力検査・角膜の厚み・形状、瞳孔径、涙液量などを詳細に測定。
- コンタクトレンズ休止:ハードは4週間、ソフトは2週間以上外して角膜形状を安定させます。
- 体調確認:風邪や目の充血がある場合は延期することもあります。
当日の流れ
| 行程 | 所要時間 | 内容 |
|---|---|---|
| 受付・最終検査 | 約30分 | 視力・角膜状態の最終チェック |
| 点眼麻酔・消毒 | 約10分 | 目薬タイプの麻酔で痛みを防止 |
| 手術(両眼) | 約10分 | フラップ作成 → レーザー照射 → フラップ復位 |
| 休憩・医師の確認 | 約20〜30分 | 角膜状態の確認 |
| 帰宅 | – | 当日は公共交通機関で帰宅可能 |
麻酔は点眼のみで注射は不要。術中は「まぶしい光を見る」程度の感覚で、痛みはほとんどありません。フェムトセカンドレーザーを使用する数秒は圧迫感を感じます。
視力回復と持続性
レーシック最大の魅力は、術後すぐに得られる鮮明な裸眼視力が長期間安定する点です。最新のフェムトセカンドレーザーやエキシマレーザー技術により、視力の質と持続性は年々向上しています。
術後3か月ほどで、多くの患者が裸眼1.0以上を達成します。軽度から中等度の近視(-1D〜-6D)ならほぼ全例が1.0以上、強度近視(-6D超)でもおよそ80〜90%が0.8〜1.0の視力を維持できます。さらに10年以上の長期追跡では、85%以上が0.8以上を維持したというデータもあり、視力の安定性が科学的に裏付けられています。
ただし、強度近視の人で無理にレーシックを行うと、角膜が弱くなったり、眼軸がわずかに伸びることなどの理由で「近視戻り」が起きる可能性があります。また、加齢に伴って水晶体が厚くなると軽度の視力低下を感じることがありますが、これはレーシックの失敗ではなく自然な生理変化です。長時間のスマホ利用や夜更かしなども近視傾向を助長する要因とされるため、術後も目を酷使しない生活習慣が大切です。強度近視の方ではICLを推奨する場合があります。
老眼との関係

「レーシックをすると老眼が早まる」という声を耳にしますが、実際には老眼が早まるのではなく、これまで近視によって隠れていた老視が表に出るだけです。
近視の人はメガネを外すと近くが見えるため、加齢による水晶体の調節力低下(老視)を自覚しにくい傾向があります。しかしレーシックで遠方にピントが合うようになると、40代に差しかかる頃から「近くが見えにくい」という老眼症状を実感しやすくなるのです。
老眼発症の目安と対策
- 時期:40代前半から徐々に始まり、多くの人が老眼鏡を必要とするようになります。
- 影響の大きさ:特に手術前に強度近視だった方は、術後の変化を強く感じる傾向があります。
- 対策:少し近視を残すなど、カウンセリングにてより良い結果を引き出すご提案をいたします。
ICLとの比較
視力矯正手術には角膜を削るLASIK(レーシック)と、眼内にレンズを挿入するICL(眼内コンタクトレンズ)という2つの主要な方法があります。どちらも裸眼生活を目指す手術ですが、仕組み・適応・術後管理はまったく異なります。自分に合う術式を選ぶためには、両者の違いを正しく理解することが重要です。
仕組みと適応の違い
LASIKは角膜をエキシマレーザーで削り、屈折力を変えて視力を矯正します。フラップを作るため角膜の厚みが十分に必要で、角膜条件が良好な人向けです。
一方ICLは、角膜を削らず水晶体と虹彩の間にレンズを挿入して光の屈折を補正します。角膜が薄い、あるいは-10Dを超える強度近視など、LASIKでは削除量が大きすぎる症例に対応できる点が大きな利点です。
ICL手術の流れ
- 点眼薬で瞳孔を大きくする
- 麻酔後、角膜を切開
- レンズを挿入し、虹彩と水晶体に固定
- 縮瞳剤を点眼し、元の瞳孔に戻す
| 項目 | LASIK | ICL |
|---|---|---|
| 方法 | 角膜を削って屈折力を調整 | 有水晶体眼内レンズを挿入 |
| 強度近視 | △ 適応外になることも | ◎ 強度近視でも対応可 |
| ドライアイ | △ 術後一時的に起きやすい | ○ 角膜を削らないため少ない |
| 費用 | 約30〜60万円 | 約60〜80万円(レンズ代込み) |
| 可逆性 | 不可 | レンズ摘出は可能だが完全には元に戻らない |
長期管理とリスク
ICLは「レンズを外せる」という点で可逆的と説明されることがありますが、摘出には角膜切開が必要で元通りに戻るわけではありません。またVault(レンズと水晶体の隙間)の経年変化や白内障リスク、角膜内皮細胞減少など、長期的な経過観察が欠かせません。
LASIKは角膜を削るため可逆性はありませんが、条件が合えば追加矯正(エンハンスメント)が比較的容易で、術後の長期安定性は多くの研究で実証されています。
当院の方針
EGEN Vision Clinicでは、角膜の厚みや形状がレーシックに適している場合はLASIKを優先。ICLは「角膜が薄い」「極度の近視」「不正乱視が強い」など、LASIKが安全に行えないと判断された場合に限って提案します。
年齢適応

レーシックもICLも18歳以上であれば理論上手術可能ですが、最も理想的なのは18〜40代の間とされています。
18〜35歳が最適な理由
- 近視進行が安定:20代後半になると眼軸の伸びが止まり、術後の視力も安定しやすい。
- 老視が始まる前:40代以降はピント調節力が低下し、手元が見えにくくなる老眼が発症。完全矯正すると老眼を早く自覚しやすくなります。
- 角膜の治癒力が高い:若いほど角膜の再構築能力が高く、術後の安定性と見え方の質が向上します。
40歳以上は老眼に備えましょう
40歳を超えると老視や白内障リスクが高まり、術後に老眼鏡が必要になる可能性が大きくなります。さらに将来的に白内障手術が必要になった場合、角膜形状の変化が眼内レンズ度数計算を難しくすることもあります。
このため当院では40歳以上へのレーシックやICLは老眼に備えたご提案をいたします。
よくある質問

Q1. 片眼だけレーシック手術を受けることはできますか?
はい、可能です。片眼のみ近視が強い場合や、すでにもう一方の目に手術歴がある場合は片眼だけの施術を選ぶことがあります。ただし両眼のバランスが崩れると違和感や疲れ目の原因になることがあるため、事前に両眼の見え方をシミュレーションし、十分なカウンセリングを受けることが大切です。
Q2. 視力が戻った場合、再手術(再矯正)はできますか?
条件が整えば可能です。術後の屈折戻り(リグレッション)や過矯正・低矯正がある場合、角膜に十分な厚みが残っていれば再手術が検討可能です。ただし、再手術は初回より角膜への負担や合併症リスクが高いため、慎重な適応判断と精密検査が必須です。
Q3. 将来白内障になった場合、レーシックを受けていても手術できますか?
可能です。ただしレーシック後は角膜形状が変化しているため、白内障手術で挿入する眼内レンズ(IOL)の度数計算が難しくなることがあります。近年は角膜前後面を三次元測定する機器や、IOL度数推定ソフト(Barrett True-Kなど)により、レーシック後でも高い精度で白内障手術を行えるようになっています。
Q4. ドライアイがあると手術は受けられませんか?
軽度であれば可能です。軽度のドライアイであれば、術前から点眼治療や涙液改善療法を併用することで安全に手術できる場合があります。一方、中等度〜重度のドライアイでは術後に症状が悪化したり視力の質が低下する可能性があるため、角膜神経密度や涙液分泌量を慎重に評価してから可否を判断します。
※SMILEは角膜神経切断が少なく、ドライアイ悪化が少ないと報告されています。
Q5. 視力が再び悪くなることはありますか?
まれにあります。加齢や眼軸の伸びにより、軽度の近視が再発する「屈折戻り」が起きる場合があります。特に若年者では眼軸が伸び続けるため近視傾向が残る可能性がありますが、レーシックがその進行を一定程度抑える可能性があるという報告もあります。
Q6. ハローやグレア(夜間のにじみ・まぶしさ)が心配です。
最新のレーシックでは大きく改善されています。ハロー・グレアは、照射径が瞳孔径より小さい場合や角膜収差補正が不十分な場合に起こります。近年はトポガイド照射やウェーブフロント最適化照射、全眼球収差を考慮したSIGHTMAP照射などの技術により、異常光視現象は大幅に軽減されています。
Q7. パイロット志望ですが、手術を受けられますか?
はい、可能です。航空身体検査の基準でも、術後6ヶ月以上経過し視力が安定していれば適合となります。特に夜間視力の質が問われるため、ハロー・グレアの少ないトポガイドLASIKやSightMap、またはSMILEが推奨されます。
Q8. 将来、白内障手術は受けられますか?
はい、問題なく受けられます。 昔は「レーシックをすると白内障手術の度数計算がズレる」と言われましたが、現在は計算式が進化(Barrett True-K式など)しており、レーシック経験者でも精度の高い白内障手術が可能になっています。
Q9. 40代でもレーシックは受けられますか?
可能です。ただし、前述の通り「老眼」への配慮が必要です。 完全に遠くに合わせると手元用の眼鏡(老眼鏡)が必須になるため、あえて片眼を少し近視気味に残す「モノビジョン」という方法などで、遠くも近くもバランス良く見えるように調整することをお勧めする場合があります。
まとめ:自分の眼に「ベスト」な選択を
レーシックは、技術の進歩により「単に見えるようになる手術」から、「ハイビジョンのような質の高い見え方を得る手術」へと進化しました。
しかし、誰にでもレーシックが正解とは限りません。 角膜の厚みや形、そして年齢(老眼の有無)によっては、SMILEやICL、あるいは手術をしない選択肢の方が適している場合もあります。
EGEN Vision Clinicでは、特定の術式に誘導することはありません。 SightMapをはじめとする最新鋭の検査機器であなたの眼を解析し、「一生後悔しない、あなただけの正解」をご提案します。まずは適応検査で、ご自身の眼の可能性を知ることから始めてみませんか?